Questo contributo si focalizza sull’Health Inequalities Impact Assessment appena iniziato dal Servizio di Epidemiologia dell’ASLTO3, volto a disarticolare l’intreccio di relazioni che potrebbe portare – e non a sorpresa – le fasce più svantaggiate e fragili della società a pagare un conto molto più caro dell’epidemia Covid-19.
Una delle idee più rapidamente radicatesi nell’opinione pubblica, di pari passo alla diffusione dell’epidemia Covid-19, riguarda la supposta “democraticità” del virus e la presunta universalità delle misure di distanziamento, che in Italia sono state implementate a partire dall’istituzione della zona rossa nella provincia di Lodi il 23 febbraio, proseguite con la chiusura delle scuole ed inasprite con la dichiarazione del lockdown nazionale l’11 marzo e con le attuazioni dei successivi decreti governativi. “Tutti siamo esposti al contagio, tutti dobbiamo seguire le regole per il suo contenimento”: questa la parola d’ordine che ha contribuito a convincere la popolazione italiana circa il fatto che, al netto delle differenze anagrafiche e di genere, tutti gli individui avrebbero la stessa probabilità di contrarre la malattia e devono spartire, suddiviso in parti uguali, il costo di un isolamento collettivo volto al raggiungimento di una “causa comune”. E in un momento di crisi, l’empatia prodotta dalla persuasione di condividere un medesimo problema e uno stesso obiettivo potrebbe anche avere avuto benefici importanti nel disciplinamento degli individui e nell’efficacia della gestione politica dell’emergenza, non fosse altro per il maggior rispetto generale delle normative imposte. Con un potenziale, e nel caso ancora da stimare, relativo alleviamento del burden of disease e della sofferenza già straordinaria del sistema sanitario.
Ciononostante, è assai plausibile che questa convinzione non sia del tutto vera. Come evidenziato dagli autori di una revisione sistematica di prossima pubblicazione, di cui però è già disponibile il protocollo di ricerca, molteplici studi confermano l’esistenza di una chiara associazione tra posizione socioeconomica e pandemie influenzali e suggeriscono come la forza dell’associazione cresca con l’aggravarsi dell’outcome di salute scelto (esposizione, contagio, ospedalizzazione, ricovero in terapia intensiva e decesso).[1] Parallelamente, un ampio filone di letteratura epidemiologica ha osservato la presenza di un gradiente sociale nella distribuzione di uno spettro più ampio di malattie infettive, così come nelle principali patologie bersaglio dei virus influenzali (come per esempio nelle malattie respiratorie[2]). Le ragioni sono molteplici e hanno a che vedere con l’associazione tra status socioeconomico e accesso al sistema sanitario da una parte e la distribuzione di una serie di fattori di rischio e protettivi dall’altra. Più ricca è invece la letteratura sul disuguale impatto sociale ed economico degli effetti recessivi prodotti da shock severi per le capacità produttive, la spesa pubblica e la sostenibilità finanziaria come quello atteso in conseguenza della pandemia. Tuttavia, un quadro concettuale che organizzi e spieghi l’insieme dei meccanismi causali ai quali attribuire la differente distribuzione sociale delle conseguenze di salute durante le malattie pandemiche è ancora da realizzare[3].
Lo scopo di questo contributo è di proporre uno strumento di analisi dei meccanismi di generazione di disuguaglianze di salute legati alla pandemia per suggerire un’agenda di priorità per la sorveglianza e la ricerca che permettano una valutazione rapida dei meccanismi che sono più importanti e che potrebbero essere evitati o perlomeno contrastati con l’attivazione di politiche e azioni appropriate.
Un HIIA per valutare l’impatto della pandemia
Proprio lungo il solco di ricerca individuato da questa lacuna si pone l’Health Inequalities Impact Assessment appena iniziato dal Servizio di Epidemiologia dell’ASLTO3, volto a disarticolare l’intreccio di relazioni che potrebbe portare – e non a sorpresa – le fasce più svantaggiate e fragili della società a pagare un conto molto più caro dell’epidemia Covid-19, perché maggiormente esposte e vulnerabili non solo al contagio e all’impatto sulla salute dell’infezione ma anche alle conseguenze indotte dall’attuale riorganizzazione straordinaria dell’attività sanitaria e dalle politiche di distanziamento sulle disuguaglianze di salute e sulla distribuzione dei determinanti sociali di salute. Peraltro, come in tutti gli HIIA, questa mappatura non ha una finalità puramente metodologica, ma potrebbe rappresentare il primo passo di un vero e proprio Health Equity Audit delle politiche dell’emergenza alle prese con l’esigenza di meglio orientare la governance politica e sanitaria, attuale e prossima, dell’epidemia. Identificare i profili di popolazione maggiormente a rischio e quantificare in termini di salute l’impatto differenziato su specifiche fasce sociali potrebbe infatti essere un tassello decisivo per facilitare una riallocazione più efficace delle poche risorse sanitarie ed economiche attualmente a disposizione.
Potrebbe, ancora, promuovere l’individuazione delle responsabilità politiche più appropriate per l’implementazione delle azioni sanitarie, di prevenzione, sociali, economiche e culturali che avranno il compito di garantire il diritto alla salute di tutti i cittadini durante la cosiddetta fase 2, ovvero sia quella di contenimento della diffusione del virus una volta superata l’attuale momento di urgenza e programmato il ritorno al funzionamento delle attività produttive, scolastiche e sociali.
Riconoscere le conseguenze sull’equità in salute dell’attuale pandemia potrebbe inoltre avere l’addizionale scopo di suggerire come organizzare in tempo e più efficacemente la risposta sanitaria e sociale per affrontare i possibili e probabili nuovi focolai di coronavirus e come includere l’equità tra i principi cardine dei preparadness plan per le influenze pandemiche future. Due obiettivi, quest’ultimi, che peraltro potrebbero beneficiare della ricerca degli assets e dei fattori di resilienza, individuali o collettivi, che possono avere contenuto gli effetti disuguali: promuoverne la diffusione potrebbe risultare uno schema di successo che, per quanto ovvio, richiede spesso analisi e valutazioni ad hoc per facilitarne l’individuazione sistematica e l’integrazione funzionale in azioni appropriate. E senza dimenticare, infine, che, in mezzo alla ricerca degli impatti negativi, l’HIIA è uno strumento che, se orientato correttamente, può avere lo scopo di osservare (ed eventualmente quantificare e valorizzare) parimenti possibili effetti positivi sulla salute (e sull’equità?) della pandemia, come ad esempio suggeriscono i primi dati sull’abbassamento dei livelli di inquinamento atmosferico.
I meccanismi di generazione delle disuguaglianze di salute durante la pandemia Covid-19
Tornando all’impostazione dell’HIIA, il primo passo è stato quello di identificare tutte le possibili pathway-meccanismi attraverso le quali posizione socioeconomica e Covid-19 possono essere associate, seguendo lo schema concettuale proposto da Diderichsen che ricostruisce i nessi di causalità tra il livello socioeconomico, i fattori di rischio con cui esso intermedia i suoi effetti disuguali sulla salute, attraverso o una esposizione disuguale o una vulnerabilità disuguale, e infine le conseguenze sociali disuguali della esperienza di malattia[4].
Una prima categoria di meccanismi (diretti) riguarda la differente esposizione al rischio di contagio. Questo può avvenire per una varietà di fenomeni tra cui la maggior prevalenza tra le fasce più svantaggiate (in termini di titolo di studio, reddito o classe occupazionale) di una serie di fattori di rischio ben riconosciuti in epidemiologia sociale. Tra questi, come evidenziato da Giuseppe Costa e da Antonio Schizzerotto in un articolo apparso su La Voce.info[5], vi sono per esempio la minor conoscenza (e quindi la minor adesione) delle norme igieniche e di comportamento funzionali al contenimento del rischio, la residenza in nuclei famigliari più numerosi, in condizioni di maggior sovraffollamento e in aree maggiormente deprivate e inquinate e con maggior probabilità di contatto con altri individui. O, ancora, la maggior occupazione in settori a più ampia interazione sociale o che in misura minore possono beneficiare dei sistemi di lavoro alternativi promossi come conseguenza del lockdown nazionale, come ben esemplificato dall’impossibilità del ricorso allo smart working per grandi categorie produttive: mentre fasce più protette della popolazione hanno potuto continuare le proprie attività lavorative da casa, buona parte delle classi operaie, degli addetti ai servizi pubblici e i dipendenti dei servizi di vendita alimentare hanno continuato a lavorare normalmente, esponendosi maggiormente al contagio.
Ma non si tratta solo di esposizione. Ad essere ancora più preoccupante in termini di equità è la maggiore vulnerabilità delle persone con meno risorse. Ad esempio, molti indizi portano a ipotizzare la maggior probabilità di una progressione sfavorevole della storia naturale dell’infezione (e quindi il rischio di ricovero, di ricorso alla terapia intensiva, di guarigione compromessa e di decesso) spiegato dalla prevalenza più alta nelle fasce svantaggiate, a parità di età, di condizioni di suscettibilità agli effetti del virus, come la disuguale prevalenza di malattie croniche, la differente esposizione a fattori di rischio comportamentali associati con la Covid-19 (in primo luogo il fumo) e, ancora, la differente dotazione di capacità e risorse relazionali per affrontare l’isolamento in ospedale e/o l’eventuale quarantena domiciliare a seguito della diagnosi. In questo gruppo di effetti può essere annoverata anche la possibile differente traiettoria nella storia di malattia provocata da un inuguale accesso al sistema sanitario e spiegabile da una disuguale propensione al ricorso appropriato alle cure (associata per esempio ai diversi livelli di health literacy), così come dall’effettiva possibilità di ricorrervi tempestivamente (si pensi alla minor mobilità dei residenti, tendenzialmente svantaggiati, in aree remote o comunque più distanti da complessi ospedalieri). Infine, un ultimo meccanismo legato all’accesso, anche se legato più all’esposizione che non alla vulnerabilità, potrebbe riguardare il maggior rischio di contagio nelle residenze sanitarie assistenziali, che oggi rappresentano una delle più importanti catene di trasmissione del virus. Al momento non abbiamo a disposizione dati circa la connotazione sociale della composizione degli ospiti ma potrebbe esserci un disuguale uso di strutture più costose e più protette.
Una successiva categoria di effetti (indiretti) riguarda invece le conseguenze sulla salute innescate dall’attuale riorganizzazione straordinaria del sistema sanitario. La necessità di concentrare l’offerta sanitaria pubblica sulla domanda assistenziale associata all’emergenza ha infatti comportato il parallelo rinvio della parte non urgente dei percorsi di cura. Ricoveri e interventi posticipati, minori energie disponibili per il follow-up dei malati post-acuti e cronici possono avere un maggior danno a carico della popolazione più svantaggiata, da una parte più esposta e vulnerabile alle patologie e dall’altra meno in grado di accedere alternativamente alla sanità privata. Parallelamente a questo effetto, c’è da considerare la contemporanea riduzione della domanda per buona parte delle voci nosologiche non associate al Covid, spiegabile da un minor accesso al sistema sanitario per ragioni di differente percezione del rischio e differente allarmismo provocato dalla pandemia. Una riduzione che potrebbe non colpire soltanto gli accessi inappropriati (come è stato semplicisticamente suggerito all’inizio dell’epidemia), ma anche l’erogazione di cure necessarie (e spesso più necessarie alle fasce meno fortunate). Ne è un esempio emblematico, il calo consistente di accessi al pronto soccorso osservato nella Regione Puglia[6] che mostra come tale riduzione abbia colpito non soltanto i codici bianchi e verdi del triage, ma anche i gialli e i rossi, tra cui per esempio gli accessi per patologie notoriamente associate con lo status socioeconomico, come l’infarto del miocardio e l’ictus emorragico e ischemico.
La categoria più ampia di effetti disuguali rientra, tuttavia, all’interno delle conseguenze non tanto dell’epidemia ma delle politiche di distanziamento sociale e del loro relativo impatto sulla distribuzione dei determinati sociali della salute. Uno dei meccanismi più evidenti in tal senso riguarda i contraccolpi provocati dalla sospensione (o in alcuni casi la contrazione) delle attività produttive ed economiche del Paese in seguito al lockdown nazionale che, specialmente se protratto ancora a lungo nel tempo (anche in una sua versione più soft), potrebbe portare a più disoccupazione e precarietà lavorativa, riduzione del reddito e aumento della quota di popolazione in povertà o a rischio di povertà, così come della percentuale di individui incapaci di sostenere spese economiche per bollette, per la casa e per i bisogni fondamentali dei propri nuclei famigliari, cui potrebbe seguire un maggiore ricorso a forme (legali e illegali) di indebitamento. Una serie di conseguenze peraltro che sembrerebbero poter colpire con più frequenza e con maggior forza le fasce sociali già meno avvantaggiate. E che, oltre agli effetti a medio-lungo termine sulla salute (maggior morbosità e mortalità), potrebbero a loro volta provocare criticità di salute a breve termine (in particolare relativamente alla salute mentale) e il ricorso a fattori di rischio adattivi e compensativi malsani per la salute, come per esempio stili di vita nocivi.
Ma le disuguaglianze sociali possono rivelare il proprio impatto anche nelle differenti capacità di affrontare le sfide e di beneficiare delle opportunità dell’isolamento e di mettere in pratica usi più o meno salutogenici del tempo. In alcuni casi questo dipende da una differente dotazione di risorse materiali, come per esempio la grandezza e la qualità degli spazi abitativi o il possesso di risorse tecnologiche di comunicazione, in altri casi dal possibile rafforzamento di abitudini già normalmente più prevalenti nelle fasce più svantaggiate (come cattiva alimentazione e inattività fisica); in altri casi ancora dipende dalla diffusione di capacità e risorse fisiche relazionali, come, le competenze genitoriali nei confronti dei figli, l’attitudine alla lettura o alla sperimentazione di stili di vita nuovi. In alcuni casi la sofferenza della segregazione domiciliare, specie in assenza di risorse compensative, può anche sfociare in comportamenti pericolosi come la violenza famigliare e di genere, che potrebbe esplodere nei nuclei più disagiati, già normalmente più esposti a questo fenomeno.
All’interno degli effetti sui determinanti sociali delle disuguaglianze di salute, un ruolo importante è quello associato alla chiusura delle scuole. Se da una parte è difficile immaginare che la perdita di alcune settimane scolastiche possa bloccare il disinnesco (o perlomeno il contenimento) della trasmissione intergenerazionale dello svantaggio sociale normalmente operato dall’istruzione scolastica e universitaria, dall’altra è evidente come la scelta della didattica online ponga importanti interrogativi sull’equità di questa soluzione. Non tutte le famiglie sono attrezzate delle risorse necessarie per accedere alle lezioni online (per l’assenza ad esempio di connessioni e di device o per la presenza di più figli nel nucleo famigliare), né hanno le competenze per accompagnare i figli nello svolgimento delle lezioni e dei compiti a casa. Infine, lasciando carta bianca ai docenti nell’organizzazione volontaria dell’offerta formativa, non tutti gli istituti scolastici hanno attivato le medesime soluzioni, causando così importanti disuguaglianze geografiche. Non è un azzardo pensare che gli studenti che subiranno in misura maggiore tali mancanze saranno quelli appartenenti a nuclei più disagiati. Inoltre, la chiusura delle scuole ha significato anche la sospensione dei momenti di incontro tra pari e la partecipazione alla moltitudine di progetti educativi e di formazione che vengono implementati proprio nel setting scolastico e che possono avere un’efficacia incredibile proprio tra i bambini e allievi che non dispongono di fonti alternative per l’acquisizione di competenze relazionali e cognitive. Senza dimenticare che per i bambini di molte famiglie povere la refezione scolastica rappresentava il pasto salutare principale della giornata.
Tra i determinanti sociali a livello più micro la pandemia e le misure di distanziamento hanno interrotto le reti di prossimità e di supporto famigliare che spesso hanno controbilanciato le mancanze del welfare nazionale; è vero che il distanziamento ha anche creato nuove opportunità di reciprocità (reti di aiuti tra condomini e vicini di casa) che tuttavia sono nate in modalità casuale sul territorio e potrebbero aver privilegiato i microcontesti meno disagiati.
Infine, un ultimo meccanismo da considerare riguarda l’attuale sospensione di buona parte dei servizi socio-sanitari e assistenziali messi in atto sul territorio dal pubblico, dal Terzo settore e dal mondo del volontariato, con la conseguente interruzione della presa in carico di intere categorie di gruppi particolarmente vulnerabili e fragili (in ordine sparso i disabili, gli anziani non autosufficienti o con più patologie croniche, i tossicodipendenti, i senza fissa dimora, i migranti non in regola, i minori in affido) che potrebbero pagare a prezzo ancora maggiore l’impatto della pandemia e la mancanza di percorsi programmati e protocolli standard che prendano in considerazione e mettano in agenda i loro bisogni in situazioni di emergenza sanitaria.
Dall’HIIA all’HEA
Completata la ricognizione dei possibili meccanismi di generazione delle disuguaglianze di salute, ora si tratta di studiare sul campo l’importanza relativa dell’impatto dei i meccanismi e valutare la capacità delle politiche di intercettarli e moderarne l’effetto, in sostanza di completare l’assessment (HIIA) e di passare alla fase di audit delle politiche per accompagnare con adeguate conoscenze la programmazione e gestione della seconda fase (HEA). Occorre quindi esaminare ogni meccanismo per valutare se i suoi effetti siano osservabili con gli attuali sistemi di monitoraggio e quali siano gli interventi e le politiche in grado di intercettarli (Tabella 1).
Tabella 1. Griglia di analisi dei meccanismi potenzialmente generativi di disugualizane di salute legate a Covid-19
- Operazionalizzazione del meccanismo in un proxi misurabile. Per esempio, il “maggior rischio di contagio per occupati in mansioni ad alta densità di contatti sociali” può essere definito in base ad una classificazione della tipologia occupazionale o il “possibile aumento di morbidità a carico di disoccupazione, basso reddito e povertà che potranno essere causate da politiche di distanziamento sociale” può essere specificato sulla base di una singola patologia o di una particolare categoria sociale a rischio;
- Osservabilità e misurabilità del meccanismo: a) la presenza o meno di un sistema di monitoraggio che permetta di valutare l’andamento del fenomeno e di stimarne l’impatto sulla salute; b) la tipologia, la disponibilità e la tempestività dei dati necessari per analizzare il meccanismo, c) il tempo di latenza affinché il meccanismo possa avere impatto sulla popolazione d) gli indicatori utilizzabili per misurare l’impatto, e) eventuale necessità di monitorare gruppi in condizioni di vulnerabilità meritevoli di una valutazione ad hoc
- Latenza necessaria per l’espressione dell’effetto del meccanismo (indicando quindi se a breve, medio o lungo termine);
- Politiche che potenzialmente intercettano il meccanismo (accentuandolo o moderandolo), fornendone una breve descrizione, specificandone la fattibilità e le implicazioni per l’equità in salute;
- Effetti attesi sul meccanismo da parte delle politiche attualmente attive o in via di attivazione in concorso con la pandemia, sia quelle direttamente indirizzate ad aggredire il meccanismo identificato o soltanto in maniera indiretta all’interno di obiettivi più ampi, fornendone una una breve descrizione, esplicitandone l’attenzione all’equità, la caratterizzazione geografica e i punti di forza e limiti;
- Possibili settori politici interessati o attivabili per l’implementazione di azioni di contrasto;
- Territorialità dell’impatto e/o della politica (e quindi a livello nazionale, regionale o locale);
- Eventuale presenza di letteratura di supporto sull’impatto del meccanismo sulla salute o sull’efficacia delle politiche di contrasto attivate o attivabili;
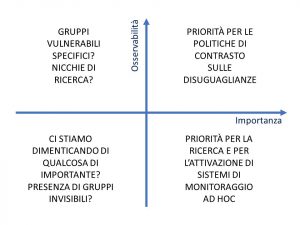
La compilazione della griglia sarà infine corredata da un giudizio preliminare circa l’importanza di ogni meccanismo sulle disuguaglianze di salute, intendendone sia l’intensità (e quindi l’impatto in termini relativi e quindi quanto più un effetto è forte tra una determinata fascia sociale rispetto al resto della popolazione) sia l’impatto (e quindi considerando la dimensione del gruppo sociale interessato dal meccanismo). In particolare, l’incrocio tra l’osservabilità e l’importanza potrà dare ampi suggerimenti per l’impostazione della valutazione di impatto dei singoli meccanismi e per la corrispondente elaborazione di possibili strategie di contrasto.
Come osservabile nella figura 1, infatti, il quadrante in alto a destra raggrupperà i meccanismi più dannosi e con la presenza di sistemi di monitoraggio appropriati per valutarne l’impatto: si tratta quindi delle pathways sulle quali far convergere il la scelta di priorità delle potenziali azioni da attivare che peraltro, per la loro calibrazione, potranno contare sulle informazioni raccolte nei punti 2-8 della precedente griglia di classificazione. Il quadrante in basso a destra invece segnalerà le priorità per i sistemi informativi e per la ricerca, poiché contiene meccanismi che non sono ancora stati esplorati e che sono invece potenzialmente rilevanti. In alto a sinistra saranno sistemati i meccanismi analizzabili che coinvolgono tuttavia singoli gruppi vulnerabili o comunque platee più ristrette, i cui bisogni di salute, seppur rilevanti, contano di meno nell’economia generale della distribuzione del peso dell’epidemia Covid-19. Data la tendenza citata precedentemente all’interruzione di molti dei percorsi assistenziali dedicati a questi gruppi occorrerà individuare al loro interno quelli dall’effetto relativamente maggiore e costruire intorno ad essi possibili proposte di strategie selettive. Infine, nell’ultimo quadrante, saranno inclusi i meccanismi poco rilevanti e poco osservabili. Prima di relegare tali meccanismi in fondo alla lista di priorità, si dovrà porre una particolare attenzione per evitare che vengano messi in secondo piano bisogni poco evidenti e invisibili, da parte di categorie particolarmente fragili della popolazione.
Figura 1. Implicazioni per le priorità nelle politiche e nella ricerca dell’HEA
[1] Mamelund SE, Shelley-Egan C, Rogeberg O. The association between socioeconomic status and pandemic influenza: protocol for a systematic review and meta-analysis. Syst Rev. 2019 Jan 4;8(1):5. doi: 10.1186/s13643-018-0931-2.
2] WHO Organization, “Closing the Gap in a Generation: Health Equity Through Action on the Social Determinants of Health. WHO, Geneva, 2008. Accessed July 28, 2014.
[3] Quinn SC, Kumar S. Health inequalities and infectious disease epidemics: a challenge for global health security. Biosecur Bioterror. 2014;12:263–73.
[4] Costa G., Bassi M., Marra M. et al (a cura di). L’equità in salute in Italia. Secondo rapporto sulle disuguaglianze sociali in sanità, edito da Fondazione Smith Kline, presso Franco Angeli Editore, Milano, 20
[5] Costa G, Schizzerotto A. Se la pandemia accentua le disuguaglianze di salute. lavoce.info
[6] Intervento di Lucia Bisceglia, vicepresidente dell’Associazione italiana di epidemiologia, all’interno del webinar AIE “Il ruolo dell’epidemiologia di campo nella pandemia. Sorveglianza e comunicazione sul campo”, in corso di preparazione per la consultazione al link https://www.epidemiologia.it/webinar-aie-di-primavera-lepidemiologia-ai-tempi-del-coronavirus/
A cura di Michele Marra e Giuseppe Costa, Servizio Sovrazonale di Epidemiologia ASL To3, Regione Piemonte
Per ulteriori informazioni scrivere a Michele Marra michele.marra@epi.piemonte.it,